По повод на читателски въпроси разговаряме с д-р Христо Христов, д.м., неврохирург, тясно специализирал в областта на гръбначномозъчната хирургия: минимално инвазивното лечение на гръбначна болка, хирургично лечение на дискови хернии, гръбначни стенози, листези, сколиози и гръбначномозъчни тумори и травми. Д-р Христов е началник на сектор в Университетска болница “Св. Иван Рилски” - София. През 2010 г. защитава дисертационен труд на тема: “Хирургично лечение на дегенеративна лумбална стеноза и нестабилност - постоперативни резултати”. Той е член на Европейската неврохирургична асоциация, на AO “Spinе” и на “Spinе Experts Group”. Участвал е във внедряване на редица съвременни оперативни и минималноинвазивни методи за лечение на гръбначномозъчни заболявания през своя над двадесетгодишен опит като неврохирург.
Кои са най-често срещаните гръбначни заболявания? Кое е характерното за всяко от тях - причини, симптоми, рискови фактори? Кой е правилният избор за лечение и кога операцията е неизбежна? Кои са основните оперативни процедури при тези заболявания? Защо за толкова разпространената хронична болка понякога няма ясна причина и как се лекува тя? Отговор на тези и още въпроси вижте в интервюто с д-р Христо Христов.
- Д-р Христов, преди да преминем по същество, ви моля да поговорим за хроничната болка. Оказва се, че това е изключително разпространен проблем. И никак не е за подценяване. Вашият коментар?
- По принцип болката е позната на всеки от нас и е толкова комплексна и субективна, че понякога е трудна за описание. Острата болка е предпазен механизъм на тялото, като нейното свойство е да предупреждава за настъпваща или настъпила увреда в тъканите и органите на нашето тяло. Според Американската асоциация за неврологични заболявания около 30 до 40 милиона американци на година страдат от болка, която не се повлиява от аспирин и ибупрофен. При голяма част от пациентите болката е започнала след инцидент като падане например; след сериозна инфекция или като следствие от някакво медицинско състояние като артрит или тумор. Има хора обаче, които страдат от болка без някаква известна причина или данни за физическо увреждане. Такава болка може да продължи с години и да се превърне в причина за това хората да не могат да работят, да се хранят нормално, да спортуват и да живеят спокойно. Ето в тези случаи хроничната болка не е протективна и не е в резултат на определена тъканна увреда. Специалистите я определят като “патологична” болка и я лекуват като състояние, а не като симптом.
- Да се концентрираме на гръбначните заболявания, тъй като много наши читатели често се колебаят какъв начин на лечение да изберат, страхуват се от операция. Кои са най-често срещаните гръбначни заболявания?
- На първо място дисковата херния. Следват лумбалната стеноза, листезата и сколиозата.
- Кога дисковата херния е показана за оперативно лечение?
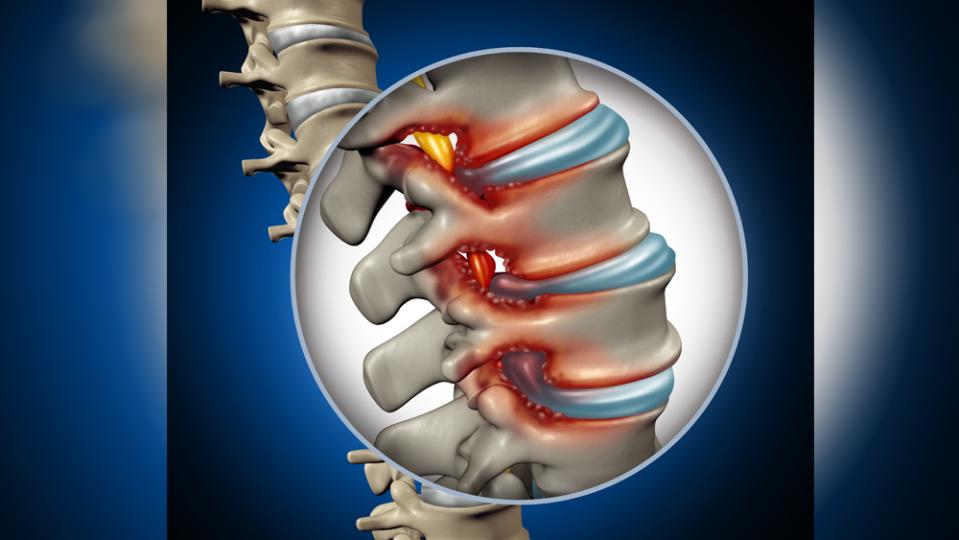
- Вашите читатели вероятно знаят, че гръбначните дискови хернии са резултат от разкъсване на външния отдел на междупрешленния диск и преминаване на вътрешната част по посока на гръбначния канал. Това води до притискане на гръбначните нерви и причинява силна болка в кръста, често излъчваща се в областта и на долните крайници. Болката се провокира от движение, като често пациентите не могат да си намерят място в леглото.
Често получават характерно изкривяване в кръста, което е защитна реакция, за да се предпази нервът от постоянното притискане. При част от пациентите може да настъпи слабост на движенията в краката, най-често на стъпалото. А също така и нарушение в уринирането и дефекацията. Тези състояния не трябва да се допуска да настъпят, защото тогава и оперативното лечение може да не доведе до задоволителен резултат. Показани за хирургично лечение са случаите с изразена болка, които не се влияят от медикаментозна терапия, покой и физиотерапия след минимален период от 3 седмици. Абсолютни показания за спешна оперативна интервенция са тези с възникване на пареза и нарушения в тазоворезервоарните функции.

Д-р Христо Христов
- Какви оперативни процедури прилагате?
- Две основни оперативни процедури се прилагат при лумбална дискова херния.
• Микродискетомия. Това е минималноинвазивна процедура и се изразява в микроскопски асистирано хирургично отстраняване на вътрешната част на хернирания диск и освобождаване на притиснатия нерв. Пациентите се раздвижват още на другия ден след оперативната процедура и се изписват от лечебното заведение на втория постоперативен ден. Тази процедура е минимално инвазивна, като се осъществява с оперативен кожен разрез 2,5 см и се съхраняват всички поддържащи анатомични структури на гръбначния канал - стави и връзки.
• Втората процедура е т.нар. нуклеопластика и представлява минималноинвазивна процедура, която се осъществява през кожата със специални радиочестотни електроди. Тази процедура води до намаляване обема на дисковата херния и облекчаване на болката.
Всяка една от тези процедури има своите показания и неврохирургът трябва да избере най-подходящия метод при всеки отделен клиничен случай.
- Д-р Христов, за нас и нашите читатели ще е полезно да научим как се проявяват лумбалната стеноза, листезата и сколиозата. Те сякаш са по-слабо познати и се коментират по-рядко.
- Лумбалната стеноза е стеснение на долната част на гръбначния канал, което води до притискане на гръбначномозъчните нерви в тази област. Дегенеративната лумбална стеноза е в резултат на възрастови промени в интервертебралния диск, вертебралните стави и лигаменти. Среща се често при пациенти след 55-60-годишна възраст. Типичният клиничен синдром при лумбалната стеноза се проявява с болка и слабост глутеално и в областта на бедрата, след като пациентът измине определено разстояние - т.нар. неврогенно клаудикацио. Това налага пациентът, след като измине определено разстояние, да спре, да седне и почине или да се наведе напред. В по-редки случаи, особено когато е съчетано с дискова херния, може да се прояви с парези на долните крайници или разстройства в уринирането и дефекацията. Лумбалната дегенеративна листеза е причинена от дегенеративни промени в междупрешленния диск и остеоартритни промени в гръбначните стави. Това състояние води до изместване на гръбначните прешлени един спрямо друг, най-често на ниво четвърти и пети поясни прешлени.
Що се отнася до дегенеративната сколиоза, тя е резултат от асиметрични възрастови промени в междупрешленния диск и стави. Тези промени водят до дъговидно изкривяване в областта на кръста при пациенти след 65-годишна възраст. Искам да кажа, че клиничните симптоми при листезата и сколиозата са подобни на тези при лумбална стеноза, но в случая те обикновено се допълват и от болка в кръста, засилваща се при опит за изправяне.
- Кога тези състояния предполагат оперативно лечение? И в какво се изразява то?
- Показани за хирургично лечение са пациенти, при които симптомите на неврогенно клаудикацио не се влияят от медикаментозно лечение и физикална терапия след най-малко 3-месечен период. Хирургичното лечение се състои в хирургично разширяване на гръбначния канал и включва различни хирургични техники:
• широка декомпенсация (ламинектомия);
• минималноинвазивни процедури, съхраняващи гръбначната стабилност (двустранни интерламинотомии, едностранен достъп за двустранна декомпресия).
• Имайте предвид, че при част от пациентите с листеза и сколиоза се налага допълнително да се постави инструментална стабилизация с цел корекция на деформитета и последваща фузия. Инструменталната стабилизация се осъществява с помощта на т.нар. траспедикуларни винтове. А в някои случаи допълнително се поставят импланти между прешленните тела. Тези процедури може да се осъществят с открит способ или без хирургичен разрез директно през кожата под скопичен или невронавигационен контрол.
- Искам да ви попитам също така какво е вертебропластика и кифопластика? И при какви състояния се прилагат тези процедури?
- Вертебропластиката е минималноинвазивна процедура, при която под непрекъснат рентгенографски контрол със специална канюла се инжектира и интегрира костен цимент в областта на фрактурираното прешленно тяло. Кифопластиката е алтернатива на вертебропластиката. При нея след раздуване на балони двустранно и възстановяване височината на тялото на фрактурирания прешлен се въвежда под ниско налягане костен цимент във вече създаденото пространство.
И двете процедури се осъществяват след двустранни кожни инцизии с размер 5 мм, през които се въвеждат канюлите. Вертебропластиката се прилага след местна анестезия или обща ендотрахеална анестезия, докато при кифопластиката общата анестезия е задължителна. Вертебро- и кифопластиката са процедури за лечение на болезнени компресионни гръбначни фрактури, най-често остеопоротични. Но се прилагат и при туморни (метастатични, миеломни) и травматични фрактури, както и при хемангиоми на вертебралните тела.
Вертебропластиката на 1 ниво трае около 30 минути
“Може би е удачно да спомена, че вертебропластиката на 1 ниво трае около 30 минути, докато времето, необходимо за осъществяване на кифопластика, обикновено е двойно по-дълго. За хората е добре да научат, че за първите един-два часа е препоръчителен постелен режим. Костният цимент се втвърдява напълно за около половин час. Пациентът може да бъде изписан в рамките на един до три дни в зависимост от естеството на заболяването.
Относно усложненията единични са случаите с изтичане на костен цимент в посока на гръбначния канал. Това налага процедурата да се осъществява в оборудвани операционни, с готовност за открита хирургична евакуация на цимента. Въвеждането на кифопластиката обаче свежда до абсолютен минимум тези евентуални усложнения. Предимствата се изразяват в това, че при повечето пациенти болката се повлиява значително, до пълното й отзвучаване още в първите часове след процедурата. Освен това тези две техники предпазват от увеличаване степента на прешленната фрактура с развитие на тежки гръбначни деформитети, водещи до пълно обездвижване и значително редуциране на белодробния капацитет при пациенти с остеопороза”, допълни специалистът.
Яна БОЯДЖИЕВА