Доц. д-р Свилен Тодоров, д.м., е специалист по ортопедия и травматология. Практикува в Университетска болница “Д-р Георги Странски”, Плевен.
Има повече от 20 участия в специализации, курсове и семинари в България и чужбина. Автор и съавтор е на над тридесет научни публикации в български и чужди издания.
Професионалните му интереси са в областта на ставно ендопротезиране, гръбначна хирургия, детска ортопедия, спортна медицина, артроскопска хирургия, обща и реконструктивна травматологична хирургия.
Членува в BOTA, EFORT, AO TRAUMA, AO SPINE, EHS, NASS, BFAS и други международни дружества и организации.
- Доц. Тодоров, защо проблемите с тазобедрените и коленните стави през последните години се превърнаха в световен проблем?
- Причините са много. Но главните са: застаряването на населението от една страна, а от друга - желанието на възрастните хора да запазят високо ниво на физическа активност, свързано с професия, жизнен стандарт или спортни активности.
- Когато специалисти като вас говорят за гонартроза и коксартроза, първата ни асоциация е смяна на ставата...
- Неоснователно е смяната на ставата с изкуствена да се възприема като единствена възможност за лечение. Разполагаме с широк набор от лечебни средства, инвазивни методики, както и оперативни техники за съхранение на собствената става, преди изобщо да се прибегне към крайния вариант - имплантиране на изкуствена ендопротеза. Но всеки вариант трябва да се прецизира, според вида и стадия на заболяването, индивидуалните особености на пациента и възможностите на лекуващия лекар и лечебното заведение.
- В тази връзка, какви са възможностите за медикаментозно лечение при тези заболявания? Въобще, с какви методи разполагате за справяне с проблема?
- Медикаментозно лечение в истинския смисъл на понятието “лечение”, не съществува. В по-голямата си част, медикаментите са насочени само към повлияване на определени симптоми, най-вече болката. Съществуват медикаменти или хранителни добавки, които претендират за забавяне на процеса на ставно износване или дори възстановяване на ставния хрущял, но ефективността им е спорна и недоказана.
Има обаче редица други методики, които са неоперативни, но инвазивни и като че ли са ефективни и медицински оправдани - вътреставни апликации на синтетични хиалуронови препарати, обогатена тромбоцитна плазма, костно-мозъчен аспират, имплантация на автоложни хрущялни микроприсадки.
За съжаление, тези процедури не се реимбурсират от НЗОК, а са скъпоструващи. Някои от тях използвам повече от 15 години и мога да кажа, че действат. Разбира се, не са панацея, не са за всеки пациент - имат си критерии и е необходима сериозна селекция.
Три причини, заради които се рушат ставите ни
- Какви надежди възлагате на лечението със стволови клетки при тези заболявания? Имате ли впечатления от ефективността му и колко време продължава този ефект?
- Използването на стволови клетки в медицината е перспективно направление за бъдещето, но все още са с недоказана ефективност, макар и да се използват вече в практиката. Чисти стволови клетки не могат да бъдат изолирани при възрастни пациенти. Имаме клетки, които е възможно да бъдат диференцирани в определена тъкан в съответната среда.
Тоест, извличаме клетки, които да изолираме, да поставим в съответната става и там те да се диференцират в хрущялна тъкан. Защото хрущялът е това, което изчезва и той е в основата на дегенеративните заболявания коксартроза и гонартроза.
Тези лечения са изключително перспективни за бъдещето. Върху тях се работи много години в институти по целия свят. За съжаление, се сблъскват с големи проблеми и все още са с недоказана клинична ефективност. Но въпреки това се използват вече в практиката и смея да твърдя, че са налице задоволителни резултати с тях. Но сме далеч от отличните резултати!
Една от тези техники, съвсем наскоро навлязла в България, е т.нар. процедура “Ридженера”, при която в амбулаторни условия се взема хрущял от съответния пациент. Той се микронизира на т.нар. хрущялни микроприсадки, които се инжектират обратно в ставата. И именно при тази техника в момента, макар че много малко специалисти я използваме все още, резултатите ни са доста обнадеждаващи. Но ни трябват поне още няколко години опит с нея, за да можем да имаме някакви по-сериозни изводи.
- Кои са показанията един пациент да се подложи на ставно протезиране?
- Аз твърдо смятам, че поставянето на изкуствена ендопротеза трябва да бъде много добре обмислено и действително да са изчерпани абсолютно всички други възможни средства за лечение, неоперативни и оперативни преди това. Както се казва, най-доброто място за поставяне на ендопротезата това е в нейната кутия - да си стои извън пациента.
Но при прогресираща силна болка, с нарушения на функцията на ставата на крайника, които са несъвместими с нормална социална и професионална активност, въпреки проведеното консервативно лечение, за период поне от няколко месеца преди това е налице абсолютно показание за ставно протезиране.

Доц. д-р Свилен Тодоров
- Какви са основните постижения в областта на протезирането? Кои случаи на протезиране все още са предизвикателство за вас като специалист?
- Постиженията не са малко - почти всяка година се появява нещо ново, най-вече в две насоки. Първо, подобряват се самите импланти, които използваме като дизайн, като материал за изработката им. А това никак не е малко, защото така се увеличава тяхната продължителност на живот в пациента и се облекчава много и самата оперативна интервенция.
От друга страна, излизат редица новости, касаещи самата оперативна техника, а именно как по-минимално инвазивно да бъде имплантирана протезата в пациента, така че неговото възстановяване да бъде най-бързо и качествено.
Напоследък се бележат действително големи успехи в тази насока. В момента пациентите се възстановяват много бързо и почти напълно могат да изпълняват нормалните си ежедневни задължения, без необходимост от чужда помощ, само след две-три седмици от операцията.
А иначе случаите на протезиране, които са предизвикателство не само за мен, но и за моите колеги по целия свят, са когато имаме за съжаление, инфектирана протеза и трябва да се преборим с това зло - инфекцията. Случаите, когато по някаква причина първичната протеза, която е поставена, се провали и трябва да бъде извършено т.нар. ревизионно протезиране, ревизионна артропластика.
Тоест, да сменим вече поставената с друг вид протеза. В част от случаите ревизионната протеза е с доста по-сложен дизайн, имплантира се с по-сложна и травматична оперативна техника и е необходим много добре обучен екип, а в нашата страна подобни медици са малко на брой. За съжаление, и самата ревизионна процедура е скъпоструваща.
- Имат ли основание пациентите да се страхуват от операцията? Какви са рисковете и възможните усложнения при провеждането й?
- Основание един пациент да се страхува, винаги има. И не само при този вид операции. Но трябва добре да бъде осъзнат простичкият момент, че когато е дошло времето за операция, това означава, че всичко друго е изчерпано и тя е единственият изход.
Това трябва да се приеме спокойно от пациента, защото към момента в България има екипи, които извършват наистина на световно ниво първичното ендопротезиране на тазобедрена и колянна става. Няма да получите по-добра хирургична услуга, ако отидете в Ню Йорк, Берлин или Париж. Това е рутинна операция, но извършена, пак повтарям, само в определени центрове в България и от конкретни специалисти, свежда рисковете до минимум, да не кажа почти до никакви.
Но все пак, много често работим и с пациенти, които са със сериозни заболявания. И усложнения могат да настъпят от тези налични вече, предходни заболявания.
Именно към това са насочени нашите усилия - предварително да си свършим добре работата, за да ликвидираме рисковете от съпътстващите заболявания на пациента или да ги намалим, доколкото е възможно, за да имаме и най-малко усложнения. Разбира се, усложненията съществуват и те не са малко на брой, но с удовлетвореност мога да кажа, че много рядко при мен и при екипа, с който работя, се срещаме с тях.
Друго често срещано и наистина сериозно усложнение, това е луксацията на тазобедрената ендопротеза след операция - изваждането на ставата. Това сериозно усложнение зависи предимно от хирурга и начина по който имплантира протезните компоненти. Друго усложнение, разбира се, е инфекцията. Имаме и усложнения от общ характер, каквото представлява т.нар. дълбока венозна тромбоза, която е с животозастрашаващ аспект. Има и други усложнения, но тези трите са най-основните, с които може да се сблъскаме.
- Кога се налага повторно ендопротезиране?
- При провал на първичното. Провалите могат да бъдат по много причини. Често имаме случаи, при които възрастни пациенти, при падане, получават счупване около протезата - т.нар. перипротезни счупвания. И тогава се налага да оперираме отново. Другите случаи са: при луксации на ставите, инфекции, както и при нормалния процес на износване на ставата - т.нар. асептично разхлабване на ставата, което е нормален процес при поставена преди 15-20 години изкуствена става.
- Как влияе остоепорозата върху травматизма при възрастните хора?
- Остеопорозата или т.нар. “тиха епидемия на 21-ви век” се характеризира с намаляване на костната плътност при пациенти над определена възраст, изключително негативно влияе при травматизма, защото костите на пациентите стават значително по-чупливи.
Дори в някои случаи при малка и незначителна травма, а дори и без такава - при кихане и кашляне, определена кост и прешлен може да се счупят. А това вече е сериозен проблем и то не само поради факта, че по-лесно се стига до травматичен момент със счупване на костите. Когато трябва да оперираме такива пациенти, изискванията от опитност на хирурга, от качество на имплантите и от сложността на оперативната техника, която трябва да използваме, са много по-високи, отколкото при хора с добра костна плътност.
Също така, при такива пациенти следоперативните усложнения съответно са повече. И ние трябва да сме готови, да ги знаем, да предупредим пациента и евентуално, ако се появят тези усложнения, да знаем как да реагираме.
- Какво е по-специфичното при лечението на фрактурите на прешлените при възрастни пациенти с остеопороза?
- Част от нещата вече ги споменах в предишния отговор. Но специфичното, специално при прешленните фрактури, е, че не говорим само за изолирано счупване на определен прешлен или брой прешлени.
Най-често тези счупвания са в гръдния отдел на гръбначния стълб. А всяко такова счупване, освен, разбира се, болката, която донася на пациента, е и фактът, че се променя позицията на гръбначния стълб, променя се способността му да понася натоварвания, променя се дихателният капацитет на белия дроб и се затруднява функцията на сърцето.
Затова и тези счупвания всъщност не носят само локален проблем за съответния прешлен, а преминават към общ, здравословен проблем за целия организъм на пациента.
Ако имаме фрактура на един прешлен, рискът от счупване на втори прешлен нараства двукратно. А вече при два счупени прешлена, рискът скача осем пъти! Тоест, рискът да се появи трета и четвърта фрактура в близките три-четири месеца е почти 100%, ако не се вземат необходимите мерки за това.
А над три фрактури на прешлените в областта на гръдния отдел на гръбначния стълб води до намаляване на дихателния капацитет и затруднения във функцията на сърцето и вътрешните органи.
- С какви методи може да помогнете на такива пациенти, с повече фрактури на прешлените?
- Всъщност, ние трябва да сме изключително агресивни към лечението, не когато имаме втора и трета фрактура, а още при появата на първата такава, за да намалим риска от поява на други. Лечението се разделя в две основни направления.
Първото е системната терапия, която се провежда главно от нашите колеги - ревматолозите. Те трябва да назначат лечение, с което да се превъзмогне това състояние медикаментозно. В противен случай нашите действия като хирурзи биха били безсмислени. Ние като хирургия имаме в ръцете си няколко метода и те зависят от тежестта на фрактурата.
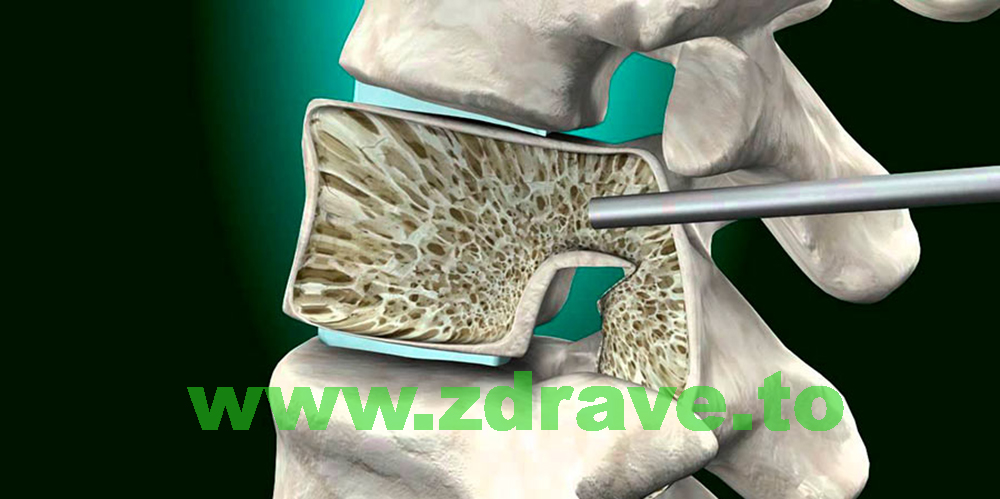
В 90% от случаите при фрактури, които са неврологично стабилни, тоест не носят със себе си неврологична увреда на гръбначния мозък, се препоръчва като златен стандарт да се използват вертебро или кифопластика изпълване със специализиран костен цимент на прешлена, при ниски температура на цимента.
Вече има и доста по-напреднали варианти на тези цименти, които се използват. Целта е първо, да се обезболи пациентът. И това е доказано: болката преминава още през първите дни след такава процедура, а в много случаи - дори в първите часове след прилагането й.
Вертебропластиката се числи към т.нар. безкръвни операции.
Те се правят, разбира се, в операционна зала, под рентгенов контрол, но без кожни разрези. При поставянето на цимента се укрепва не само счупеният прешлен, но и до голяма степен, което е и най-важното, се намаляват рисковете от счупване на съседните прешлени.
Добрата новина е, че от около две години тази процедура се реимбурсира от Здравната каса и пациентът вече не е необходимо да заплаща за нея. Ако счупените прешлени са няколко, възможно е лечението да се комбинира допълнително с поставяне на корсет, рехабилитация и кинезитерапия, упражнения и евентуално циментно усилване на другите прешлени след определен период от време.
Но проблемът е, че не трябва да е минало прекалено много време от счупването. Ние имаме един прозорец, който е от три до четири месеца, в някои случаи - максимум до шест месеца от счупването. В тези граници може да направим процедурата безрисково и с добър клиничен, позитивен отговор на съответния прешлен. След като минат тези шест месеца, до голяма степен такава процедура става безсмислена.
Домашни рецепти за лечение на ставите
- В много случаи това счупване остава незабелязано дълго време - дори, преди човек да разбере, че има остеопороза...
- Да, за съжаление, този вид счупвания остават дълго време незабелязани. Първо, защото пациентите, които идват при мен, обикновено са увредени хора, които са свикнали да понасят болки. От друга страна, те са били неглижирани от другите специалисти, през които са минали.
Третият момент, поради който се бави такъв пациент, е фактът, че много голямо количество от нашите колеги ортопеди, невролози, лични лекари, ревматолози и ендокринолози или не са осведомени за тази методика, която е изключително полезна, или не й се доверяват, не се доверяват и на хората, които я изпълняват. И затова не насочват пациентите бързо към съответните специалисти.
Изнасям много лекции пред колеги за тези методики, с надеждата малко да им се промени мисленето.
- Ако по тези причини с вертебро- и кифопластика не може вече да се лекува даденият пациент, какво лечение може да се приложи?
- В тези случаи много внимателно трябва да се прецизират възможностите. За съжаление, при пациенти с остеопороза, т.нар. открити оперативни техники, които вече са изключително сериозни интервенции, са белязани с голямо количество усложнения.
Първо, при пациенти с множество остеопоротични счупвания, на фона на една неповлияваща се (и много често тя е точно такава) от медикаментозното лечение остеопороза, преминаването към открита оперативна интервенция с някакъв вид метална стабилизация, която се вгражда вътре в пациента, първо, е в пъти по-рискова процедура.
Второ, натоварена е с голяма възможност за най-различни усложнения. Освен това, тези стабилизатори са изключително скъпи. От моя дългогодишен опит, от 10 консултирани пациенти със сериозни счупвания, един може финансово да си ги позволи.
Сумите наистина са много сериозни - тоест, финансовото натоварване върху пациента, въпреки въведеното частично реимбурсиране от НЗОК, е огромно. И тогава вече всичко зависи действително от морала на лекаря и от неговите познания - как да представи пред пациента ситуацията и да включи майсторството си и изкуството си в неоперативното лечение и облекчаване състоянието на пациента.
Не трябва да се предлага оперативна интервенция, само защото лекарят чувства, че може да я направи. Това, че може да я направи и е опитен хирург, не го оправдава да я предложи на този конкретен пациент с остеопороза само по тази причина.
Милена ВАСИЛЕВА







































