Очите са нашият прозорец към света. Ако нещо с тях не е наред и зрението ни е нарушено, животът ни се променя драстично. За радост, медицината напредна много през последните 2 десетилетия в областта на офталмологията. По темата разговаряме с д-р Веселин Даскалов.
Визитка
♦ Д-р Веселин Даскалов се дипломира като лекар през 1987 г. в Медицинска академия-София. Специалист е по очни болести от 1990 г. Две години работи като научен сътрудник в УМБАЛ „Царица Йоанна”, София. От 1992 г. e асистент към Катедрата по офталмология в УМБАЛ „Александровска”, в Kлиниката по очни травми и витреоретинална хирургия. От 1999 г. е главен асистент в същата катедра. В УМБАЛ „Токуда Болница София” е от самото начало, ръководи Отделението по офталмология до март 2012 г. В момента е управител и поема най-тежките случаи в специализираната очна болница „ПЕНТАГРАМ“ в гр. София.
♦ Специализирал е в Moorfields Eye Hospital, Лондон, Великобритания, Klinik fuer Augenheilkunde, Universitaetsklinikum Regensburg, Германия, Chibanishi-General Hospital, Kanegasaku Matsudo city, Япония.
♦ Лекарската му практика на офталмохирург включва оперативно лечение на катаракта, глаукома, отлепване на ретината, очни травми, диабетна ретинопатия, заболявания на макулата, както и трансплантации на роговица (кератопластика), рефрактивна лазерна хирургия и детска офталмолохирургия.
- Д-р Даскалов, какви са новостите в трансплантацията на роговица? Посочвате, че търпи истинска революция през последните 5-6 години.
- В тази област има голямо раздвижване. Всъщност, кератопластиката е една от най-старите трансплантации в човешкия организъм. В последните години обаче бяха въведени нови техники, които промениха коренно резултатите от тази хирургия. Сред тях са предната и задна ламеарна кератопластика. Технологията обаче, която направи революция в тази област, беше въвеждането на фемтосекунден лазер. Той позволява изключително прецизно изрязване и на донорната, и на реципиентната роговица. Използва се нова геометрия на разреза, което осигурява атравматичност и много по-бърза зрителна рехабилитация.
- При кои заболявания най-често се налага трансплантация на роговица?
- Извършването на ламеларна трансплантация, особено на предна ламеларна трансплантация, се прилага при кератоконус, някои дистрофии на роговицата, травми, възпалителни заболявания, когато не е засегната задната стена на роговицата – ендотела. Трансплантацията само на десцеметовата мембрана с ендотела намира все по-широко приложение при помътняването на роговицата, особено след хирургична травма (DMEK). Трансплантацията в цяла дебелина на роговицата намира приложение при тотално помътняване на роговицата: травма, дистрофии, дегенерации на роговицата и други.
- Как протича самата трансплантация? В каква степен може да възстанови зрението?
- Имаме случаи, когато ефектът е драматично добър и пациентите още на другия ден след операцията са много щастливи. В 70% от случаите трансплантацията на роговицата е успешна. Но не са редки и реакциите на отхвърляне на трансплантата. Операцията технически не е сложна, но следоперативният период и следенето на болните са изключително дълги.
Степента на възстановяване на зрението след трансплантацията зависи от състоянието на цялото око. При пациенти след травматизъм рядко стигаме до пълно възстановяване на зрението, но при тези с кератоконус, то много често е над 50%. Имаме и пациенти със 100% възстановяване на зрението.
При задните ламеларни кератопластики (DMEK) зрението често е над 60%.
- Крие ли рискове от усложнения или отхвърляне на трансплантираната роговица?
- Според различни проучвания, отхвърляне на трансплантата може да се наблюдава в около 20-30% от случаите.
Отхвърлянето е по-често при травматичните пациенти, след изгаряне с киселина или основа, или след възпалителни заболявания, какъвто е херпесът на окото. В такива случаи се прави повторна кератопластика с още по-голям риск за отхвърляне на трансплантата.
Освен реакция на отхвърляне, която може да се появи и след 20 г., по-редки усложнения, но които могат да се случат, това са инфекциите на трансплантата и то предимно микотичните. Гъбичните инфекции на роговицата са особено опасни и борбата с тях е тежка.
Друг неприятен момент, особено при перфоративната кератопластика, е високият постоперативен астигматизъм, който е възможно да достигне до 6, 7, 8 диоптъра, но той може да бъде коригиран по хирургичен начин, с лазер или с контактна леща.
- Намира ли приложение използването на фемтосекундния лазер и при лечението на катаракта?
- Въвеждането на фемтосекунден лазер беше технологията, която направи най-голяма революция в последните години, особено в областта на кератопластиката, тъй като позволява изключително прецизно изрязване и на донорната и на реципиентната роговица. Използва се нова геометрия на разреза, което осигурява атравматичност и много по-бърза зрителна рехабилитация. Технологията определено намира голямо приложение в Западна Eвропa и в страните на Югоизточна Азия.
Фемтосекундният лазер при оперативното лечение на катарактата вече не е новост. Използва се в много страни, включително и в България. Има няколко клиники в София, които го използват, но за съжаление, не рутинно. Специализираната очна болница, която ръководя, беше една от първите, която включи новата технология в оперативната интервенция по трансплантация на роговица.
Фемтосекундният лазер на фирмата Bausch + Lomb’s, с който разполагаме, може да се използва едновременно за лечение и на катаракта, и на кератопластика. Проблемът е, че процедурата с помощта на фемтосекундния лазер е скъпа, не се заплаща от НЗОК, и малко пациенти могат да си я позволят. Резултатите, които постигаме с него обаче, са впечатляващи.
- Има ли нови лекарства, достъпни и за българските пациенти, в борбата с възрастово обусловената макулна дегенерация?
- Лечението на макулната дегенерация с вътреочното прилагане на медикаменти се развива много бързо. В началото беше лазерът, след това фотодинамичната терапия с Визудин, а от 2003 г., започна прилагането на медикаменти директно вътре в окото
Започнахме с известния Avastin (Bevacisumab), Macugen, Lucentis, за да стигнем до Eylea и Beovu. Разбира се, фармацевтичните компании работят усилено за лечението на това заболяване и вече на пазара в България имаме и нов медикамент за лечението на влажната форма на макулна дегенерация – Farisimab. Всички тези медикаменти се прилагат за лечението на влажната форма на макулна дегенерация. От една година в САЩ имаме и одобрен медикамент за сухата – атрофична форма на макулна дегенерация, който до няколко години ще дойде и в България.
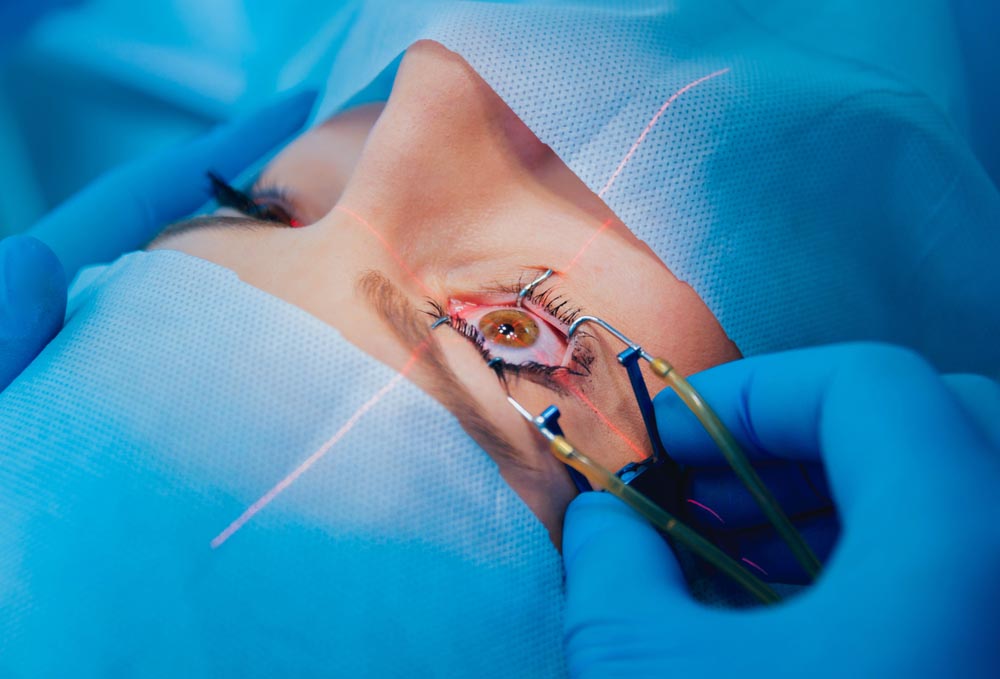
- Доколко ефективни са тези лекарства? Може ли с тяхна помощ да се прекрати напълно развитието на дегенерацията на макулата?
- Клиничните проучвания и натрупаният емпиричен опит от прилагането на тези медикаменти показва, че в 90% имаме стопиране на заболяването, а в над 50% и частично подобрение. През последните години прилагането на последните 3 медикамента се превърна в златен стандарт в лечението на влажната форма на макулна дегенерация (МД). Трябва изрично да отбележим, че те се покриват на 100% от НЗОК. Същите се използват за лечението на диабетния макулен едем (ДМЕ), а също така и в терапията на съдови заболявания на ретината, каквито са тромбозите на централната вена на ретината.
- Бихте ли разказали какви са плюсовете и минусите на лазерите при корекции на зрението?
- Ексимерните лазери за корекция на диоптрите при късогледство, далекогледство и астигматизъм имат вече 35-годишна история. Ако в света влязоха през 1988 г., в България започнахме тази процедура в края на 1995 г. Имаме вече много богат опит при тези операции. С тях 100% се коригират диоптри до -6.0d, +4.0D, астигматизъм до ± 4.0d. Разбира се, могат да се коригират и по-големи диоптри, например късогледство до -8.0, -10,0d; далекогледство до +6, +7.0d, но резултатът не е същият.
- Кой е най-добрият подход при коригиране на големи диоптри при късогледство и далекогледство?
- Големите диоптри и при късогледството, и при далекогледството могат да бъдат коригирани, ако позволява окото, с вътреочни контактни лещи. Ако това не е възможно, тогава със смяна на собствената леща. Такава смяна се прави и когато пациентът има катаракта, но в този случай целта е да променим неговата рефракционна аномалия.
Методите, които по принцип се използват при късогледство, можем да ги обединим в две групи. Едната е т.нар. повърхностна методика – фоторефрактивна кератектомия (PRK). Следващата, класическа методика за корекция на късогледството е т.нар. лейзик и последната, най-нова, е използването на фемтолазерите. Това са лазери, с които може да се направи тази рефракционна процедура, те се наричат флемтолейзик процедури или т.нар. smile техника. Фемтолейзик е продължение на класическия лейзик, а smile техниката е коренно различна процедура, при която с фемтосекундния лазер се изрязва част от тъканта на роговицата (ламела) и по този начин се коригира късогледството.
- Какви специфики има всеки от тях? Как правите подбор на пациентите, които са подходящи за прилагането на всеки един от тях?
- При фоторефрактивната кератектомия, т.нар. PRK процедура, която може да бъде със запазване на епитела или с премахване на епитела с лазер, без да се реже самата роговица, повърхностно се отнемат диоптрите. Тя е ефективна при диоптри до минус 2. Абсолютно неинвазивна процедура, с успеваемост над 95%, за малки диоптри. При по-големите диоптри са ефективни процедурите на лейзик, при които със специален инструмент - микрокератом се прави едно ламбо, премахват се диоптрите и след това ламбото се връща като контактна леща. Така трайно се премахва диоптърът. Пациентът има дискомфорт 4 до 6 часа и още на първия ден се очаква възстановяване на 80% на зрението. Тези пациенти дефинитивно хвърлят очилата, още на другия ден.
Всеки пациент, кандидат за такава операция, бива подложен на голяма група изследвания, които след това се анализират и се предлага най-доброто за него.
- Зрението, освен вследствие на някои очни заболявания, намалява и с възрастта. Подходяща ли е лазерната корекция в такива случаи?
- Има опити за корекция на „старческото“ далекогледство с лазер. Ефектът е краткотраен и е за предпочитане да се прави до 50-годишна възраст. За съжаление, не можем да кажем, че сме решили този въпрос дефинитивно!
- Каква е причината?
- С възрастта зрението не намалява, а акомодацията ни се променя - спира да се съкращава мускулът, който променя дебелината на лещата и по този начин ни дава възможност за автоматичен фокус, т.е. да гледаме ясно на различни разстояния. Затова след 40-годишна възраст хора, които не са носили очила, започват да имат нужда от такива за четене. За тези случаи, т. нар. старческа пресбиопия, за съжаление, засега бронебойни патрони няма.
Затова най-подходящите пациенти за рефрактивна хирургия са от 20 до 40 години. От 40 до 50 години пациенти с над 4 диоптъра късогледство или над 2 или 3 диоптъра далекогледство също са подходящи за този тип хирургия, защото и в двата случая ще им трябват допълнителни очила за четене. При късогледите те ще са по-малко от очилата им за далече, а при далекогледите – обратно.
Тези пациенти ще се чувстват некомфортно с два чифта очила и затова тази процедура е подходяща при по-големите диоптри. На пациент, който има минус един диоптър късогледство след 40 години, аз лично не препоръчвам такава операция, защото тогава трябва после много бързо да му сложим очила за четене, тъй като наближава пресбиопията.
От друга страна, ако този човек е летец, шофьор или има професия, за която зрението надалече е важно, той би се чувствал комфортно. Мъжките професии – войник, шофьор, машинист, те изискват зрение надалече и затова при тях по-скоро няма възраст, до която да им се премахнат очилата. А премахването на очилата при тях създава чувствителен комфорт и те се чувстват много по-добре, не само в професията си, но и в ежедневието.
Що се касае до астигматизма, съвременните възможности на лазерната корекция са малко по-ограничени. До 3 диоптъра коригираме 95% от астигматизма, над 3 диоптъра, процентите са 80-90. Астигматизмът е състояние, което е известно в литературата като „астигма“, т.е. тези пациенти не могат да фокусират съвсем образа, той се получава размазан при тях, така че дори и да не им е напълно премахнат на 100% диоптъра, те не го чувстват и получават добър зрителен комфорт. Важно е да се знае, че когато след операцията се получи недокоригиране на диоптъра, може да се направи повторна операция.
- Крие ли и рискове лазерната корекция на зрението?
- Рисковете са минимални. Не съм срещал в литературата някой да е загубил зрение напълно след тези корекции. Но се получават понякога случаи на хипо- или хиперкорекция, технически грешки, при които след това се налага повторна процедура.
- Какви нови терапии очаквате да навлязат в офталмологията в близко време, така че все повече хора с очни заболявания да виждат и да се наслаждават на красотата на света?
- Технологиите се променят динамично. В офталмологията те навлизат много бързо. Вече имаме 3D хирургия на катаракта и отлепване на ретината. Все повече навлизат мултифокалните вътреочни лещи, които се поставят по време на операция на катаракта. Като вече казахме, навлизат нови медикаменти за лечението на сухата и влажната форма на макулна дегенерация. Навлиза генното инженерство в лечението на тези заболявания. Съвсем скоро очакваме роботизиране на очната хирургия и навлизането на изкуствения интелект.
Какво е мястото на лазера и ултразвука в лечението на катарактата?
„Лазерът, сам по себе си, не може да оперира катаракта и да измести напълно ултразвука от оперативното лечение. Но той подпомага значително ефективността на ултразвука, а също намалява неговите странични нежелани ефекти, като намаляване на ултразвуковото време, което предизвиква значителен едем на роговицата в първите дни след операцията. Така че двата метода взаимно се допълват и лазерът осигурява по-добър функционален резултат“, обясни лекарят.
Милена ВАСИЛЕВА







































